Diferencia entre revisiones de «Paludismo»
m (1 revisión importada) |
|||
| Línea 1: | Línea 1: | ||
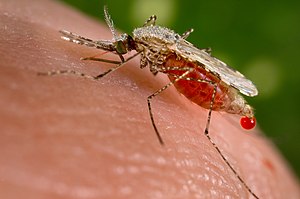
[[Archivo:Anopheles stephensi.jpeg|miniaturadeimagen|El mosquito ''Anopheles Stephensi'' es un vector del paludismo, por lo que su control es un medio efectivo de reducir esta enfermedad]] | [[Archivo:Anopheles stephensi.jpeg|miniaturadeimagen|El mosquito ''Anopheles Stephensi'' es un vector del paludismo, por lo que su control es un medio efectivo de reducir esta enfermedad]] | ||
[[Archivo:Mosquitonet149.jpg|miniaturadeimagen|Mosquitera]] | [[Archivo:Mosquitonet149.jpg|miniaturadeimagen|Mosquitera]] | ||
| + | |||
El '''paludismo''' o malaria es una [[enfermedad]] causada por [[endoparásitos]] del género ''Plasmodium'', endémica en | El '''paludismo''' o malaria es una [[enfermedad]] causada por [[endoparásitos]] del género ''Plasmodium'', endémica en | ||
el África subsahariana, donde son adquiridos el 80% de los casos: marineros, personal de | el África subsahariana, donde son adquiridos el 80% de los casos: marineros, personal de | ||
ONG, pilotos, etc., que acuden a esta zona, son personal en riesgo.<br> | ONG, pilotos, etc., que acuden a esta zona, son personal en riesgo.<br> | ||
| + | |||
Tiene un periodo de incubación de entre 8-30 días. La mayoría de los síntomas son causados | Tiene un periodo de incubación de entre 8-30 días. La mayoría de los síntomas son causados | ||
por: | por: | ||
| + | |||
*La liberación de merozoítos en el torrente sanguíneo. | *La liberación de merozoítos en el torrente sanguíneo. | ||
*Anemia resultante de la destrucción de glóbulos rojos. | *Anemia resultante de la destrucción de glóbulos rojos. | ||
*La existencia de grandes cantidades de hemoglobina libre liberada en la circulación tras la ruptura de los glóbulos rojos.<br> | *La existencia de grandes cantidades de hemoglobina libre liberada en la circulación tras la ruptura de los glóbulos rojos.<br> | ||
| + | |||
La malaria es principalmente una enfermedad no profesional. En España está incluida en | La malaria es principalmente una enfermedad no profesional. En España está incluida en | ||
la lista de [[enfermedades profesionales]], pero debe confirmarse la relación con el [[trabajo]].<br> | la lista de [[enfermedades profesionales]], pero debe confirmarse la relación con el [[trabajo]].<br> | ||
| Línea 15: | Línea 19: | ||
de algunas cepas del ''P. Vivax'' de climas templados pueden tardar en manifestarse hasta dieciocho | de algunas cepas del ''P. Vivax'' de climas templados pueden tardar en manifestarse hasta dieciocho | ||
meses desde la picadura de un mosquito infectado.<br> | meses desde la picadura de un mosquito infectado.<br> | ||
| + | |||
No existe [[vacuna]] en la actualidad. La prevención se basa en el control de los [[vectores]] responsables de la transmisión (repelentes y telas mosquiteras). | No existe [[vacuna]] en la actualidad. La prevención se basa en el control de los [[vectores]] responsables de la transmisión (repelentes y telas mosquiteras). | ||
| + | |||
== Actividades laborales con riesgo == | == Actividades laborales con riesgo == | ||
| + | |||
*Todos los trabajadores que, con motivo de su actividad profesional viajan a zonas endémicas (trabajadores de ONG etc.). | *Todos los trabajadores que, con motivo de su actividad profesional viajan a zonas endémicas (trabajadores de ONG etc.). | ||
*Trabajadores que realizan tareas agrícolas, de minería y deforestación en zonas endémicas. | *Trabajadores que realizan tareas agrícolas, de minería y deforestación en zonas endémicas. | ||
| + | |||
== Paludismo en regiones no endémicas == | == Paludismo en regiones no endémicas == | ||
En los países o zonas donde no es una enfermedad endémica, la malaria puede tener cualquiera de los orígenes siguientes: | En los países o zonas donde no es una enfermedad endémica, la malaria puede tener cualquiera de los orígenes siguientes: | ||
| + | |||
*La malaria de aeropuertos/puertos: resulta de la infección por picaduras de mosquitos que viajan a bordo de los aviones. | *La malaria de aeropuertos/puertos: resulta de la infección por picaduras de mosquitos que viajan a bordo de los aviones. | ||
*La malaria del equipaje: los mosquitos infectados han podido viajar dentro de piezas de equipaje hasta zonas no endémicas o hasta zonas alejadas de aeropuertos internacionales. Por esta razón, puede considerarse que existe un riesgo laboral de contraer la malaria en el caso de: 1) el personal de vuelo y de tierra; 2) los pilotos y copilotos de aerolíneas; 3) los estibadores; 4) el personal que trabaja en los depósitos de equipaje; 5) los inspectores del equipaje; 6) el personal de las tiendas libres de impuesto; 7) el personal de limpieza, y 8) los viajeros de negocios. | *La malaria del equipaje: los mosquitos infectados han podido viajar dentro de piezas de equipaje hasta zonas no endémicas o hasta zonas alejadas de aeropuertos internacionales. Por esta razón, puede considerarse que existe un riesgo laboral de contraer la malaria en el caso de: 1) el personal de vuelo y de tierra; 2) los pilotos y copilotos de aerolíneas; 3) los estibadores; 4) el personal que trabaja en los depósitos de equipaje; 5) los inspectores del equipaje; 6) el personal de las tiendas libres de impuesto; 7) el personal de limpieza, y 8) los viajeros de negocios. | ||
*La transmisión nosocomial: resulta del contacto directo con sangre o con fluidos de un paciente infectado por el parásito, que entran en contacto con el sistema circulatorio de un segundo paciente. El período de incubación tras la infección por contacto directo con sangre o por heridas causadas por agujas infectadas varía entre 4 y 17 días. Por esta razón, el riesgo laboral de contraer la malaria puede afectar a: 1) el personal médico; 2) el personal de enfermería; 3) el personal hospitalario asignado a los procedimientos terapéuticos invasivos; 4) el personal de laboratorio, y 5) el personal encargado de transportar muestras biológicas desde las salas hasta el laboratorio. | *La transmisión nosocomial: resulta del contacto directo con sangre o con fluidos de un paciente infectado por el parásito, que entran en contacto con el sistema circulatorio de un segundo paciente. El período de incubación tras la infección por contacto directo con sangre o por heridas causadas por agujas infectadas varía entre 4 y 17 días. Por esta razón, el riesgo laboral de contraer la malaria puede afectar a: 1) el personal médico; 2) el personal de enfermería; 3) el personal hospitalario asignado a los procedimientos terapéuticos invasivos; 4) el personal de laboratorio, y 5) el personal encargado de transportar muestras biológicas desde las salas hasta el laboratorio. | ||
| + | |||
== Medidas preventivas generales == | == Medidas preventivas generales == | ||
El trabajador debe conocer el riesgo, saber protegerse, y que es necesario consultar urgentemente a un médico en caso de fiebre. Los viajeros que pasen la noche en zonas rurales | El trabajador debe conocer el riesgo, saber protegerse, y que es necesario consultar urgentemente a un médico en caso de fiebre. Los viajeros que pasen la noche en zonas rurales | ||
pueden estar especialmente expuestos.<br> | pueden estar especialmente expuestos.<br> | ||
| + | |||
La lucha antivectorial es el medio principal de reducir la transmisión del paludismo. Si la cobertura de las intervenciones de esta índole es suficiente en una zona determinada, se protegerá a toda la comunidad mediante: | La lucha antivectorial es el medio principal de reducir la transmisión del paludismo. Si la cobertura de las intervenciones de esta índole es suficiente en una zona determinada, se protegerá a toda la comunidad mediante: | ||
| + | |||
*Mosquiteros para camas tratados con insecticida. | *Mosquiteros para camas tratados con insecticida. | ||
*La fumigación de interiores con insecticidas de acción residual (su eficacia máxima se obtiene cuando se fumiga al menos el 80% de las casas de las zonas destinatarias y es eficaz | *La fumigación de interiores con insecticidas de acción residual (su eficacia máxima se obtiene cuando se fumiga al menos el 80% de las casas de las zonas destinatarias y es eficaz | ||
durante 3 a 6 meses, dependiendo de los insecticidas utilizados y del tipo de superficie fumigada).<br> | durante 3 a 6 meses, dependiendo de los insecticidas utilizados y del tipo de superficie fumigada).<br> | ||
| + | |||
Quimioprofilaxis para los trabajadores que viajan a zonas endémicas por motivos de trabajo: prescribir el antipalúdico más apropiado, y su posología correcta, como quimioprofilaxis, para | Quimioprofilaxis para los trabajadores que viajan a zonas endémicas por motivos de trabajo: prescribir el antipalúdico más apropiado, y su posología correcta, como quimioprofilaxis, para | ||
la región correspondiente. Es recomendable recabar información sobre endemicidad y quimiorresistencias del Servicio de Salud de su Comunidad Autónoma. Habitualmente la quimioprofilaxis se administra desde una semana antes del viaje hasta 4 semanas después. Se valorará | la región correspondiente. Es recomendable recabar información sobre endemicidad y quimiorresistencias del Servicio de Salud de su Comunidad Autónoma. Habitualmente la quimioprofilaxis se administra desde una semana antes del viaje hasta 4 semanas después. Se valorará | ||
la necesidad de protección frente a otros [[agentes biológicos]].<br> | la necesidad de protección frente a otros [[agentes biológicos]].<br> | ||
| + | |||
En las áreas con sensibilidad a cloroquina, este va a ser el fármaco de elección; para las | En las áreas con sensibilidad a cloroquina, este va a ser el fármaco de elección; para las | ||
áreas con resistencia a cloroquina, existen tres fármacos recomendados: la atovaquona/proguanil, la doxiciclina y/o la mefloquina.<br> | áreas con resistencia a cloroquina, existen tres fármacos recomendados: la atovaquona/proguanil, la doxiciclina y/o la mefloquina.<br> | ||
| Línea 39: | Línea 53: | ||
utilizarse protección si se maneja material que pueda generar [[aerosoles]] infecciosos y cuando | utilizarse protección si se maneja material que pueda generar [[aerosoles]] infecciosos y cuando | ||
el [[microorganismo]] debe ser manipulado fuera de la [[cabina de seguridad biológica]]. | el [[microorganismo]] debe ser manipulado fuera de la [[cabina de seguridad biológica]]. | ||
| + | |||
== Seguridad en laboratorio == | == Seguridad en laboratorio == | ||
[[Anexo:Características de los laboratorios básicos de Nivel de Bioseguridad 2|Nivel de contención 2]].<br> | [[Anexo:Características de los laboratorios básicos de Nivel de Bioseguridad 2|Nivel de contención 2]].<br> | ||
| + | |||
El trabajo con este agente debe conducirse en cabinas de seguridad biológica o su equivalente. El principal riesgo en laboratorio es la inoculación parenteral accidental, [[ingestión]] de | El trabajo con este agente debe conducirse en cabinas de seguridad biológica o su equivalente. El principal riesgo en laboratorio es la inoculación parenteral accidental, [[ingestión]] de | ||
material contaminado. Los especímenes o muestras más peligrosas son la sangre, suero, mosquitos y cultivos de eritrocitos.<br> | material contaminado. Los especímenes o muestras más peligrosas son la sangre, suero, mosquitos y cultivos de eritrocitos.<br> | ||
| + | |||
Debe utilizarse [[Protector ocular o facial|protección facial]] si se maneja material que pueda generar [[aerosoles]] infecciosos y cuando el [[microorganismo]] debe ser manipulado fuera de la cabina de seguridad biológica.<br> | Debe utilizarse [[Protector ocular o facial|protección facial]] si se maneja material que pueda generar [[aerosoles]] infecciosos y cuando el [[microorganismo]] debe ser manipulado fuera de la cabina de seguridad biológica.<br> | ||
| + | |||
Mientras se trabaja en el laboratorio se debe usar [[ropa de protección]] (bata, uniforme de laboratorio...). Debe quitarse la ropa de protección y dejarse en el laboratorio antes de dirigirse | Mientras se trabaja en el laboratorio se debe usar [[ropa de protección]] (bata, uniforme de laboratorio...). Debe quitarse la ropa de protección y dejarse en el laboratorio antes de dirigirse | ||
a áreas diferentes. Deben utilizarse [[guantes]] cuando haya riesgo potencial de contacto de las | a áreas diferentes. Deben utilizarse [[guantes]] cuando haya riesgo potencial de contacto de las | ||
| Línea 50: | Línea 68: | ||
== Historia clínico-laboral == | == Historia clínico-laboral == | ||
En la historia clínico-laboral de los [[trabajadores]] con riesgo de contraer malaria, los datos más relevantes que deben incluirse son: | En la historia clínico-laboral de los [[trabajadores]] con riesgo de contraer malaria, los datos más relevantes que deben incluirse son: | ||
| + | |||
*Antecedentes: se detallarán especialmente: | *Antecedentes: se detallarán especialmente: | ||
**Patologías infecciosas crónicas o alteraciones de la inmunidad: enfermedades de base que puedan producir alteraciones del estado inmunitario o condicionar tratamientos médicos posteriores, como: hepatopatías, nefropatías, alteraciones hematológicas, [[alergias]], efectos secundarios de medicaciones suministradas en fechas previas, etc., así como a la posibilidad de embarazo. | **Patologías infecciosas crónicas o alteraciones de la inmunidad: enfermedades de base que puedan producir alteraciones del estado inmunitario o condicionar tratamientos médicos posteriores, como: hepatopatías, nefropatías, alteraciones hematológicas, [[alergias]], efectos secundarios de medicaciones suministradas en fechas previas, etc., así como a la posibilidad de embarazo. | ||
| Línea 61: | Línea 80: | ||
*Examen microscópico de la sangre en gota gruesa y frotis sanguíneo (Giemsa, Leishman o Romanowsky-eosina): en gota gruesa podremos detectar más fácilmente parásitos (se observan hematíes con formas intraeritrocitarias en anillo y gametocitos en el caso del ''Plasmodium Falciparum''), pero no permite diferenciar la especie siendo necesario realizar el frotis. | *Examen microscópico de la sangre en gota gruesa y frotis sanguíneo (Giemsa, Leishman o Romanowsky-eosina): en gota gruesa podremos detectar más fácilmente parásitos (se observan hematíes con formas intraeritrocitarias en anillo y gametocitos en el caso del ''Plasmodium Falciparum''), pero no permite diferenciar la especie siendo necesario realizar el frotis. | ||
*Determinación de anticuerpos contra la malaria: no es útil para diagnosticar el episodio agudo, aunque puede serlo para realizar estudios epidemiológicos y confirmar una infección anterior y así sustentar una sospecha en los casos con parasitemia baja. | *Determinación de anticuerpos contra la malaria: no es útil para diagnosticar el episodio agudo, aunque puede serlo para realizar estudios epidemiológicos y confirmar una infección anterior y así sustentar una sospecha en los casos con parasitemia baja. | ||
| + | |||
== Periodicidad de la vigilancia de la salud<ref>En trabajadores que desempeñan su actividad en zonas endémicas.</ref> == | == Periodicidad de la vigilancia de la salud<ref>En trabajadores que desempeñan su actividad en zonas endémicas.</ref> == | ||
| + | |||
#Examen de salud previo al viaje (al menos 1 mes antes): incluirá historia clínico-laboral dirigida, así como las pruebas complementarias que se consideren oportunas. Informar y formar sobre el riesgo y las medidas preventivas a utilizar, e instaurar la quimioprofilaxis antipalúdica adecuada dependiendo del área geográfica a visitar (es recomendable recabar información sobre endemicidad y quimiorresistencias en el país donde se viaja). Habitualmente la quimioprofilaxis se administra desde una semana antes del viaje hasta 4 semanas después. Se valorará la necesidad de protección frente a otros [[agentes biológicos]]. | #Examen de salud previo al viaje (al menos 1 mes antes): incluirá historia clínico-laboral dirigida, así como las pruebas complementarias que se consideren oportunas. Informar y formar sobre el riesgo y las medidas preventivas a utilizar, e instaurar la quimioprofilaxis antipalúdica adecuada dependiendo del área geográfica a visitar (es recomendable recabar información sobre endemicidad y quimiorresistencias en el país donde se viaja). Habitualmente la quimioprofilaxis se administra desde una semana antes del viaje hasta 4 semanas después. Se valorará la necesidad de protección frente a otros [[agentes biológicos]]. | ||
#Examen de salud posterior al viaje: aunque el [[trabajador]] esté aparentemente sano, es conveniente la realización de una historia clínico-laboral dirigida, estudio parasitológico y analítica, con gota gruesa y hemograma completo, para descartar anemia, leucocitosis, leucopenia o eosinofilia, así como determinaciones bioquímicas en sangre, análisis de orina y aprovechar para estudiar heces y descartar parasitosis u infecciones intestinales de otras etiologías. Si el trabajador presenta o ha presentado fiebre, pensar entre otros, además de en paludismo, en fiebre de origen entérico, hepatitis y absceso amebiano. Si hay eosinofilia, considerar también filariasis, esquistosomiasis, estrongiloidiasis y otros [[helmintos]] intestinales. Ante sospecha o diagnóstico de paludismo, una vez cumplimentado el protocolo médico específico, se remitirá al enfermo a los servicios asistenciales especializados adecuados (Mutua colaboradora con la Seguridad Social). | #Examen de salud posterior al viaje: aunque el [[trabajador]] esté aparentemente sano, es conveniente la realización de una historia clínico-laboral dirigida, estudio parasitológico y analítica, con gota gruesa y hemograma completo, para descartar anemia, leucocitosis, leucopenia o eosinofilia, así como determinaciones bioquímicas en sangre, análisis de orina y aprovechar para estudiar heces y descartar parasitosis u infecciones intestinales de otras etiologías. Si el trabajador presenta o ha presentado fiebre, pensar entre otros, además de en paludismo, en fiebre de origen entérico, hepatitis y absceso amebiano. Si hay eosinofilia, considerar también filariasis, esquistosomiasis, estrongiloidiasis y otros [[helmintos]] intestinales. Ante sospecha o diagnóstico de paludismo, una vez cumplimentado el protocolo médico específico, se remitirá al enfermo a los servicios asistenciales especializados adecuados (Mutua colaboradora con la Seguridad Social). | ||
#[[Exámenes de salud]] adicionales: en cualquier trabajador que ha viajado a zona endémica o por su profesión ha podido estar expuesto a la picadura del vector, se valorará la posibilidad de paludismo en caso de aparición posterior (semanas-meses) de clínica compatible con este, aunque en los exámenes de salud anteriores no se detectara el parásito. | #[[Exámenes de salud]] adicionales: en cualquier trabajador que ha viajado a zona endémica o por su profesión ha podido estar expuesto a la picadura del vector, se valorará la posibilidad de paludismo en caso de aparición posterior (semanas-meses) de clínica compatible con este, aunque en los exámenes de salud anteriores no se detectara el parásito. | ||
| + | |||
== Referencias == | == Referencias == | ||
<references/> | <references/> | ||
| Línea 70: | Línea 92: | ||
== Bibliografía == | == Bibliografía == | ||
VV.AA.: [https://www.insst.es/-/enciclopedia-practica-de-medicina-del-trabajo-ano-2019 ''Enciclopedia práctica de Medicina del Trabajo'']. INSST. | VV.AA.: [https://www.insst.es/-/enciclopedia-practica-de-medicina-del-trabajo-ano-2019 ''Enciclopedia práctica de Medicina del Trabajo'']. INSST. | ||
| + | |||
[[Categoría:Medicina del trabajo]] | [[Categoría:Medicina del trabajo]] | ||
Revisión del 11:37 5 feb 2021
El paludismo o malaria es una enfermedad causada por endoparásitos del género Plasmodium, endémica en
el África subsahariana, donde son adquiridos el 80% de los casos: marineros, personal de
ONG, pilotos, etc., que acuden a esta zona, son personal en riesgo.
Tiene un periodo de incubación de entre 8-30 días. La mayoría de los síntomas son causados por:
- La liberación de merozoítos en el torrente sanguíneo.
- Anemia resultante de la destrucción de glóbulos rojos.
- La existencia de grandes cantidades de hemoglobina libre liberada en la circulación tras la ruptura de los glóbulos rojos.
La malaria es principalmente una enfermedad no profesional. En España está incluida en
la lista de enfermedades profesionales, pero debe confirmarse la relación con el trabajo.
Las personas que en un plazo de dos años tras marcharse de una región donde la malaria sea
endémica tengan fiebre, deberían someterse de inmediato a un examen, ya que los síntomas
de algunas cepas del P. Vivax de climas templados pueden tardar en manifestarse hasta dieciocho
meses desde la picadura de un mosquito infectado.
No existe vacuna en la actualidad. La prevención se basa en el control de los vectores responsables de la transmisión (repelentes y telas mosquiteras).
Actividades laborales con riesgo
- Todos los trabajadores que, con motivo de su actividad profesional viajan a zonas endémicas (trabajadores de ONG etc.).
- Trabajadores que realizan tareas agrícolas, de minería y deforestación en zonas endémicas.
Paludismo en regiones no endémicas
En los países o zonas donde no es una enfermedad endémica, la malaria puede tener cualquiera de los orígenes siguientes:
- La malaria de aeropuertos/puertos: resulta de la infección por picaduras de mosquitos que viajan a bordo de los aviones.
- La malaria del equipaje: los mosquitos infectados han podido viajar dentro de piezas de equipaje hasta zonas no endémicas o hasta zonas alejadas de aeropuertos internacionales. Por esta razón, puede considerarse que existe un riesgo laboral de contraer la malaria en el caso de: 1) el personal de vuelo y de tierra; 2) los pilotos y copilotos de aerolíneas; 3) los estibadores; 4) el personal que trabaja en los depósitos de equipaje; 5) los inspectores del equipaje; 6) el personal de las tiendas libres de impuesto; 7) el personal de limpieza, y 8) los viajeros de negocios.
- La transmisión nosocomial: resulta del contacto directo con sangre o con fluidos de un paciente infectado por el parásito, que entran en contacto con el sistema circulatorio de un segundo paciente. El período de incubación tras la infección por contacto directo con sangre o por heridas causadas por agujas infectadas varía entre 4 y 17 días. Por esta razón, el riesgo laboral de contraer la malaria puede afectar a: 1) el personal médico; 2) el personal de enfermería; 3) el personal hospitalario asignado a los procedimientos terapéuticos invasivos; 4) el personal de laboratorio, y 5) el personal encargado de transportar muestras biológicas desde las salas hasta el laboratorio.
Medidas preventivas generales
El trabajador debe conocer el riesgo, saber protegerse, y que es necesario consultar urgentemente a un médico en caso de fiebre. Los viajeros que pasen la noche en zonas rurales
pueden estar especialmente expuestos.
La lucha antivectorial es el medio principal de reducir la transmisión del paludismo. Si la cobertura de las intervenciones de esta índole es suficiente en una zona determinada, se protegerá a toda la comunidad mediante:
- Mosquiteros para camas tratados con insecticida.
- La fumigación de interiores con insecticidas de acción residual (su eficacia máxima se obtiene cuando se fumiga al menos el 80% de las casas de las zonas destinatarias y es eficaz
durante 3 a 6 meses, dependiendo de los insecticidas utilizados y del tipo de superficie fumigada).
Quimioprofilaxis para los trabajadores que viajan a zonas endémicas por motivos de trabajo: prescribir el antipalúdico más apropiado, y su posología correcta, como quimioprofilaxis, para
la región correspondiente. Es recomendable recabar información sobre endemicidad y quimiorresistencias del Servicio de Salud de su Comunidad Autónoma. Habitualmente la quimioprofilaxis se administra desde una semana antes del viaje hasta 4 semanas después. Se valorará
la necesidad de protección frente a otros agentes biológicos.
En las áreas con sensibilidad a cloroquina, este va a ser el fármaco de elección; para las
áreas con resistencia a cloroquina, existen tres fármacos recomendados: la atovaquona/proguanil, la doxiciclina y/o la mefloquina.
Cumplir las medidas higiénicas básicas (véase Anexo:Medidas higiénicas básicas frente a agentes infecciosos). Debe
utilizarse protección si se maneja material que pueda generar aerosoles infecciosos y cuando
el microorganismo debe ser manipulado fuera de la cabina de seguridad biológica.
Seguridad en laboratorio
El trabajo con este agente debe conducirse en cabinas de seguridad biológica o su equivalente. El principal riesgo en laboratorio es la inoculación parenteral accidental, ingestión de
material contaminado. Los especímenes o muestras más peligrosas son la sangre, suero, mosquitos y cultivos de eritrocitos.
Debe utilizarse protección facial si se maneja material que pueda generar aerosoles infecciosos y cuando el microorganismo debe ser manipulado fuera de la cabina de seguridad biológica.
Mientras se trabaja en el laboratorio se debe usar ropa de protección (bata, uniforme de laboratorio...). Debe quitarse la ropa de protección y dejarse en el laboratorio antes de dirigirse a áreas diferentes. Deben utilizarse guantes cuando haya riesgo potencial de contacto de las manos con material infeccioso o con equipo o superficies contaminadas.
Historia clínico-laboral
En la historia clínico-laboral de los trabajadores con riesgo de contraer malaria, los datos más relevantes que deben incluirse son:
- Antecedentes: se detallarán especialmente:
- Patologías infecciosas crónicas o alteraciones de la inmunidad: enfermedades de base que puedan producir alteraciones del estado inmunitario o condicionar tratamientos médicos posteriores, como: hepatopatías, nefropatías, alteraciones hematológicas, alergias, efectos secundarios de medicaciones suministradas en fechas previas, etc., así como a la posibilidad de embarazo.
- Viajes al extranjero en los últimos dos años.
- Anamnesis clínica: debe sospecharse el diagnóstico de paludismo en cualquier trabajador que haya viajado a zonas endémicas si presenta clínica compatible.
- La clínica inicialmente suele ser inespecífica: cefalea, malestar general, mialgias, fiebre cíclica o irregular.
- La fiebre de carácter palúdico tiene características típicas: intensa sensación de frío con escalofríos —15-60 minutos—, seguida de un periodo “caliente” con elevada temperatura durante 2-6 horas y un tercer periodo de “lisis” con intensa sudoración y disminución de la temperatura en 2-4 horas).
- Si progresa, aparecen síntomas de anemia, sangre en heces, convulsiones o coma en casos graves, esplenomegalia e ictericia. La anemia es común a todas las especies de Plasmodium, aunque solo con Falciparum puede manifestarse de forma fulminante por destrucción masiva de hematíes.
- Exploración clínica específica: valorar signos de anemia y presencia de hepato-esplenomegalia.
- Exploraciones complementarias: Hemograma: suele existir anemia normocítica y normocrómica, leucopenia, trombopenia y ligera albuminuria.
- Examen microscópico de la sangre en gota gruesa y frotis sanguíneo (Giemsa, Leishman o Romanowsky-eosina): en gota gruesa podremos detectar más fácilmente parásitos (se observan hematíes con formas intraeritrocitarias en anillo y gametocitos en el caso del Plasmodium Falciparum), pero no permite diferenciar la especie siendo necesario realizar el frotis.
- Determinación de anticuerpos contra la malaria: no es útil para diagnosticar el episodio agudo, aunque puede serlo para realizar estudios epidemiológicos y confirmar una infección anterior y así sustentar una sospecha en los casos con parasitemia baja.
Periodicidad de la vigilancia de la salud[1]
- Examen de salud previo al viaje (al menos 1 mes antes): incluirá historia clínico-laboral dirigida, así como las pruebas complementarias que se consideren oportunas. Informar y formar sobre el riesgo y las medidas preventivas a utilizar, e instaurar la quimioprofilaxis antipalúdica adecuada dependiendo del área geográfica a visitar (es recomendable recabar información sobre endemicidad y quimiorresistencias en el país donde se viaja). Habitualmente la quimioprofilaxis se administra desde una semana antes del viaje hasta 4 semanas después. Se valorará la necesidad de protección frente a otros agentes biológicos.
- Examen de salud posterior al viaje: aunque el trabajador esté aparentemente sano, es conveniente la realización de una historia clínico-laboral dirigida, estudio parasitológico y analítica, con gota gruesa y hemograma completo, para descartar anemia, leucocitosis, leucopenia o eosinofilia, así como determinaciones bioquímicas en sangre, análisis de orina y aprovechar para estudiar heces y descartar parasitosis u infecciones intestinales de otras etiologías. Si el trabajador presenta o ha presentado fiebre, pensar entre otros, además de en paludismo, en fiebre de origen entérico, hepatitis y absceso amebiano. Si hay eosinofilia, considerar también filariasis, esquistosomiasis, estrongiloidiasis y otros helmintos intestinales. Ante sospecha o diagnóstico de paludismo, una vez cumplimentado el protocolo médico específico, se remitirá al enfermo a los servicios asistenciales especializados adecuados (Mutua colaboradora con la Seguridad Social).
- Exámenes de salud adicionales: en cualquier trabajador que ha viajado a zona endémica o por su profesión ha podido estar expuesto a la picadura del vector, se valorará la posibilidad de paludismo en caso de aparición posterior (semanas-meses) de clínica compatible con este, aunque en los exámenes de salud anteriores no se detectara el parásito.
Referencias
- ↑ En trabajadores que desempeñan su actividad en zonas endémicas.
Bibliografía
VV.AA.: Enciclopedia práctica de Medicina del Trabajo. INSST.